Los hospitales son sistemas intrincados en los que la seguridad del paciente depende de la colaboración sin fisuras entre diversos factores. La gobernanza clínica garantiza la responsabilidad y la mejora continua de la calidad de la asistencia sanitaria. Aunque la simulación se utiliza ampliamente para la formación, su integración en los esfuerzos sistémicos de seguridad del paciente sigue siendo limitada. Los autores comparten sus ideas sobre el potencial de las simulaciones in situ, la notificación de incidentes y el debriefing estructurado para abordar los riesgos del mundo real, mejorar los resultados de la asistencia sanitaria y fomentar una cultura de seguridad en los hospitales mediante enfoques proactivos y basados en datos.
Los hospitales son sistemas complejos en los que diversos factores -ambientales, humanos, tecnológicos, de procedimiento y de calidad- interactúan formando una densa red de relaciones. Cualquier alteración del equilibrio de esta red puede suponer una amenaza para la seguridad. La seguridad del paciente se ha convertido en un objetivo primordial de la mejora de la asistencia sanitaria, por lo que garantizar la calidad es crucial y debe perseguirse activamente como valor fundamental de las organizaciones sanitarias. La gobernanza clínica es el medio por el que las organizaciones sanitarias se responsabilizan de mejorar constantemente la calidad de sus servicios y de prestar una asistencia segura, eficaz y compasiva. Esto se consigue reuniendo a varios profesionales clínicos y no clínicos para debatir y revisar constantemente varios aspectos clave de la práctica. La estructura básica de la gobernanza clínica se representa como un templo, cuyos cimientos descansan en cinco elementos culturales clave: conciencia de los sistemas, trabajo en equipo, comunicación, propiedad y liderazgo. Los pilares del modelo -eficacia clínica, auditorías clínicas, gestión de riesgos, participación del paciente y del público, gestión del personal, educación y formación (incluida la simulación) y apertura- sostienen la asociación básica entre pacientes y profesionales.
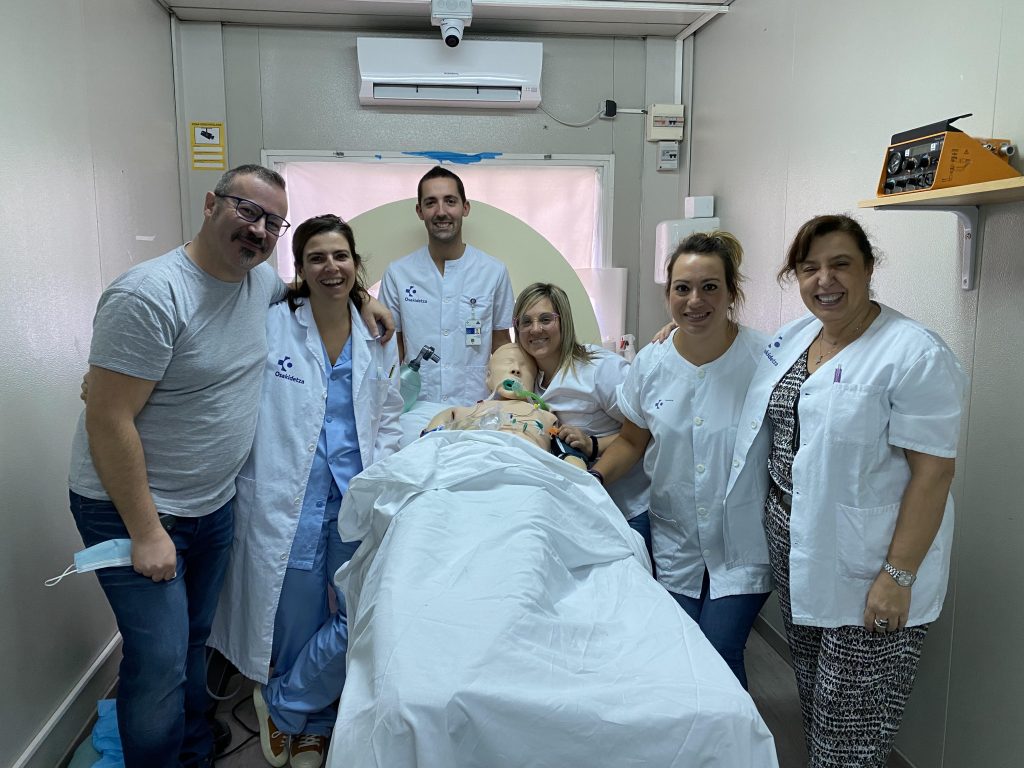
La simulación se emplea habitualmente en muchos ámbitos de la asistencia sanitaria, centrándose en las habilidades, el trabajo en equipo y la comunicación. Sin embargo, esta aplicación suele limitarse a fines educativos, en lugar de integrarse plenamente en programas sistémicos de seguridad del paciente. A pesar de los beneficios de la simulación, falta una adopción generalizada y una integración profunda a nivel de sistema, y es necesaria una alineación más deliberada entre los programas de simulación y el liderazgo en calidad, riesgo y seguridad dentro de las organizaciones sanitarias. Un aspecto clave de este proceso es que el programa de simulación de la organización debe estar conectado con el equipo de gestión de riesgos y auditoría de la organización de forma bidireccional, y los datos deben compartirse abiertamente entre ambos departamentos.
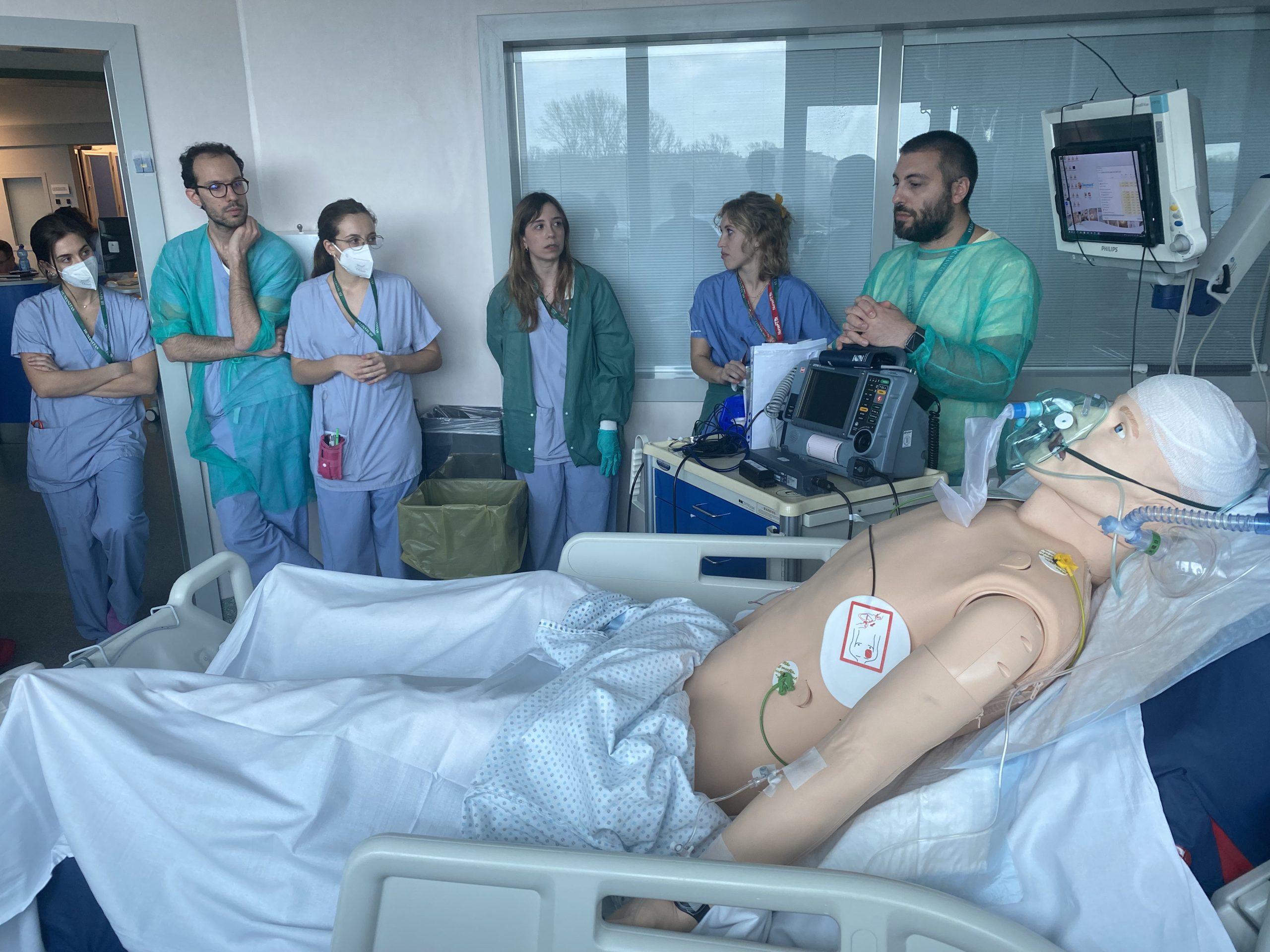
La simulación in situ, realizada dentro del hospital utilizando equipos reales y a menudo durante las actividades clínicas habituales, garantiza que la formación sea relevante y refleje los escenarios del mundo real, mejorando tanto las habilidades técnicas como las no técnicas. Esta forma de simulación ayuda a los alumnos a sentirse más cómodos en su propio entorno y puede revelar errores locales del sistema y amenazas latentes que a menudo se pasan por alto en las simulaciones externas. Las amenazas latentes para la seguridad son amenazas basadas en el sistema que podrían predisponer a errores médicos. Por ejemplo, los equipos defectuosos, los riesgos ergonómicos o la insuficiencia de recursos son amenazas latentes para la seguridad habituales que pueden descubrirse durante estas simulaciones. Lo ideal es que los escenarios, los entornos y los equipos utilizados en estas simulaciones procedan del sistema de notificación de incidentes del hospital o, cuando no estén disponibles, de casos reales ocurridos en esa organización concreta, para abordar riesgos auténticos y errores pasados, contribuyendo así directamente a mejorar la seguridad del paciente y garantizando que la formación aborde directamente los retos del mundo real.
La notificación de incidentes es la práctica de revelar y documentar abiertamente los acontecimientos adversos, los cuasi accidentes, los errores médicos u otros incidentes relacionados con la seguridad que se producen durante la prestación de asistencia. Los Sistemas de Notificación de Incidentes (IRS, Incident Reporting Systems) son fundamentales no sólo para recoger los sucesos, sino sobre todo para alimentar datos que permitan reflexionar sobre por qué ocurrieron y las formas de prevenirlos. Estos informes pueden utilizarse para informar sobre programas de formación y cambios de política que permitan mejorar la atención al paciente. Los IRS suelen basarse en plataformas informáticas, normalmente en Internet (aunque existen formularios en papel), donde los profesionales sanitarios informan de los incidentes con confianza, sin temor a represalias. Es crucial educar al personal sobre la importancia y el papel de un sistema de notificación para reducir la notificación insuficiente de incidentes por miedo a la culpa y para garantizar que se les pueda dar información a tiempo. A partir del informe del IRS y del análisis de seguimiento, el programa de simulación puede construir escenarios específicos de la organización que permitan un entrenamiento y una evaluación exhaustivos de la dinámica del equipo, la eficacia de los procedimientos y las vulnerabilidades específicas del sistema, lo que en última instancia conducirá a una mejor preparación y respuesta local ante sucesos críticos.
Un debriefing eficaz desempeña un papel fundamental en la transformación de las experiencias de simulación en oportunidades de aprendizaje mediante la reflexión estructurada y la retroalimentación. Existen herramientas específicas para el debriefing en el contexto de la mejora de la calidad, como el marco PEARLS para la Integración de Sistemas (PSI), que ofrece un enfoque estructurado para el debriefing de simulaciones centradas en sistemas, con el objetivo de identificar y abordar las deficiencias del sistema sanitario en lugar de centrarse únicamente en el rendimiento individual.
Por último, los resultados de las simulaciones realizadas en el marco de la gobernanza clínica deben documentarse exhaustivamente y compartirse con las principales partes interesadas, incluida la dirección del hospital. Estos resultados pueden comunicarse mediante carteles, resúmenes y otros formatos para garantizar que las lecciones aprendidas benefician a la comunidad sanitaria en general y orientan el liderazgo departamental y organizativo. Este enfoque proactivo está en consonancia con los principios de las organizaciones de alta fiabilidad, que hacen hincapié en el aprendizaje y la mejora continuos en la prestación de asistencia sanitaria.
Una aplicación del mundo real
Desde 2022, la unidad de cuidados intensivos generales para adultos de 14 camas del Hospital de Investigación IRCCS Humanitas, un concurrido centro académico terciario, ha implantado un programa integrado de gobernanza clínica. Esta iniciativa incluye una serie de actividades simuladas, como estaciones de habilidades para el personal de enfermería, simulacros sorpresa para poner a prueba al equipo de urgencias médicas y simulaciones clínicas multidisciplinares in situ para abordar problemas reales de seguridad o cuasi accidentes registrados en la unidad.
El programa de simulación in situ comenzó con la creación de un grupo de trabajo multidisciplinar compuesto por médicos y enfermeras. Después colaboramos con departamentos clave del hospital, como los de gestión de riesgos, tecnologías de simulación, formación y educación, y comunicación. El equipo de gestión de riesgos revisó los informes de incidentes relacionados con nuestra unidad y ayudó a seleccionar los sucesos que se transformarían en escenarios clínicos para las simulaciones. Las tecnologías de simulación facilitaron el uso de simuladores y monitores del centro de simulación local y gestionaron su transporte de ida y vuelta a la sala. El departamento de formación y educación apoyó la transformación de las simulaciones en sesiones oficiales de formación hospitalaria, incluida la acreditación CME, que resultó ser una estrategia excelente para garantizar la participación del personal. Además, se avisó a la oficina de comunicación y prensa para que capturara fotos y emitiera comunicados de prensa, integrando la actividad en las galerías de fotos de comunicación interna e intranet del hospital.
Para maximizar la experiencia de aprendizaje, repetimos cada escenario tres veces en el transcurso de dos o tres semanas, asegurándonos de que los equipos médico y de enfermería variaban cada vez. Los simulacros se realizaron sin previo aviso para el personal de guardia, a primera hora de la tarde en un espacio clínico real, idealmente una habitación individual si estaba disponible, sin interrumpir las actividades clínicas en curso. Al final de cada sesión se proporcionaba información colectiva, y la experiencia general solía durar unos 30 minutos.
Lecturas adicionales
Carenzo L, Costantini E, Cecconi M. Clinical Governance in Intensive Care Medicine. 2024 Intensive Care Medicine
Phrampus PE. Simulation and Integration Into Patient Safety Systems. Simul Healthc. 2018;13(4):225-226. doi:10.1097/SIH.0000000000000332
Dubé MM, Reid J, Kaba A, et al. PEARLS for Systems Integration: A Modified PEARLS Framework for Debriefing Systems-Focused Simulations. Simul Healthc. 2019;14(5):333-342. doi:10.1097/SIH.0000000000000381
Benn J, Koutantji M, Wallace L, et al. Feedback from incident reporting: information and action to improve patient safety. Qual Saf Health Care. 2009;18(1):11-21. doi:10.1136/qshc.2007.024166
Lucena-Amaro S. Creating a sustainable simulation programme for enhancing patient safety in a critical care setting. BMJ Simul Technol Enhanc Learn. 2020;6(2):110-111. Published 2020 Mar 2. doi:10.1136/bmjstel-2018-000405 F, Semmer NK, Rock L, Howell MD, et al. Teamwork and leadership in cardiopulmonary resuscitation. J Am Coll Cardiol. 2011;57(24):2381-8. doi: 10.1016/j.jacc.2011.03.017. PubMed PMID: 21658557.
LEER TAMBIÉN